SINTOMI E SEGNI DI ALLARME – IDENTIFICAZIONE E VALUTAZIONE
La cefalea, o mal di testa (come chiamata comunemente), è tra i sintomi più diffusi in medicina. In PS è il 2-4% del motivo di accesso. Meno dell’1% è correlato a malattie a rischio di vita. La capacità di differenziare con rapidità le patologie a rischio dalle forme benigne risiede prevalentemente nell’anamnesi e nell’esame fisico. Comprenderne la fisiopatologia è pure di aiuto per una adeguata stratificazione del rischio. Alla base del sintomo vi è una stimolazione delle terminazioni nervose del dolore, della testa o del collo, attraverso un meccanismo infiammatorio, o di trazione, o distensione, o dislocamento. Patologie dei denti, occhi, orecchi, membrane mucose del naso, seni paranasali, orofaringe possono causare cefalea. Strutture sensibili al dolore sono presenti nel cuoio capelluto, nei vasi sanguigni, nella muscolatura del collo e nei nervi cervicali superiori. Il cranio, il cervello e la dura madre sono privi di terminazioni dolorifiche. In generale, singole lesioni intracraniche al di sopra del tentorio cerebellare causano dolore nella distribuzione del trigemino (davanti agli orecchi), mentre le lesioni nella fossa cranica posteriore proiettano il dolore al 2° e 3° dermatomero cervicale (dietro gli orecchi)
CLASSIFICAZIONE
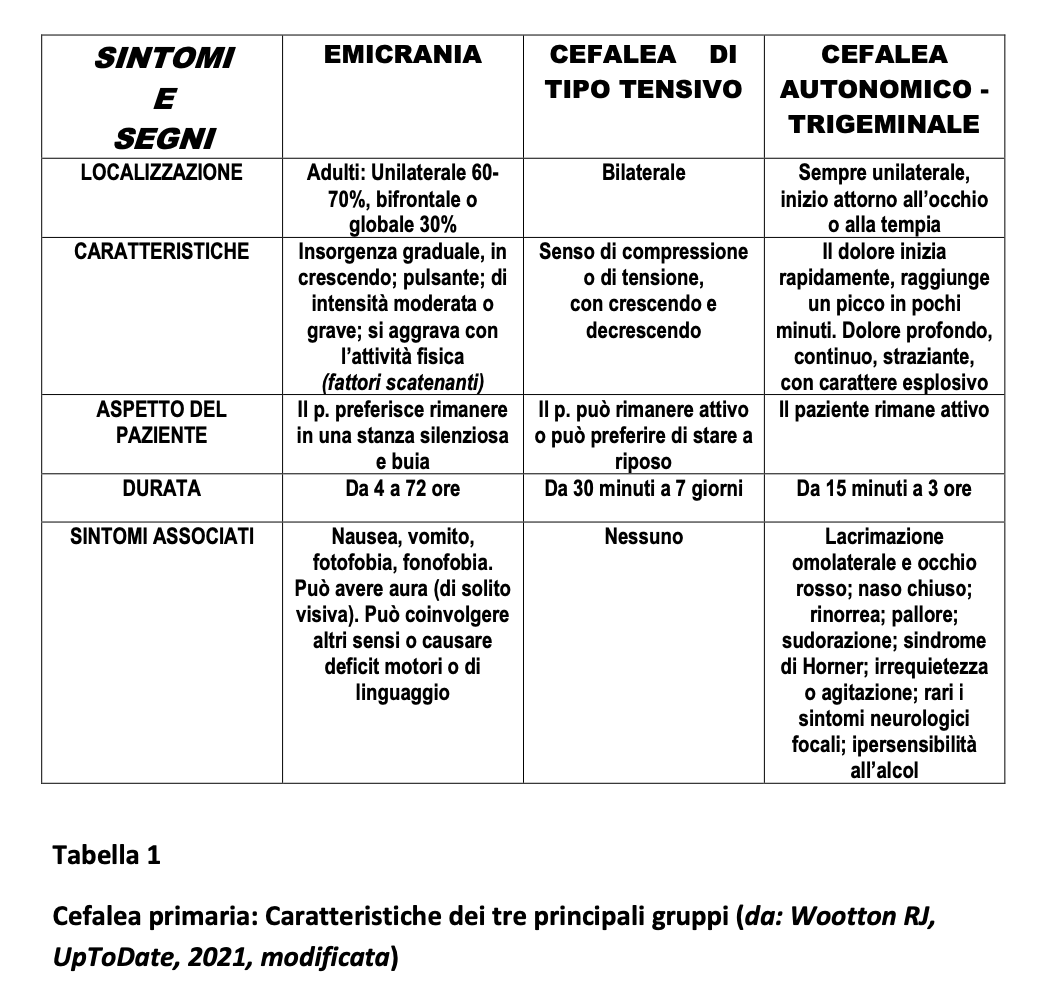
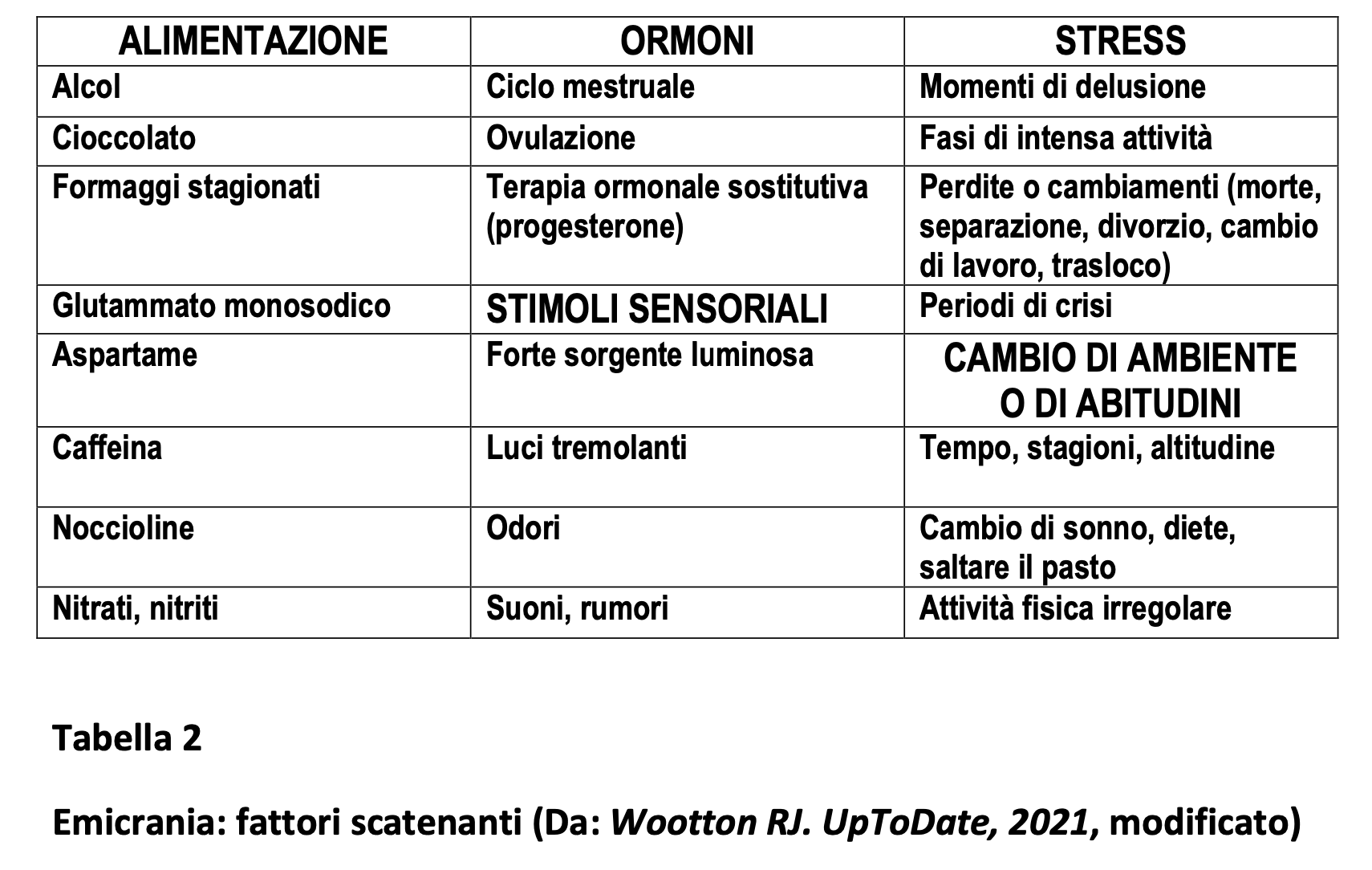
La Società Internazionale delle Cefalee (3 Edizione,2018) propone la distinzione in cefalee primarie e secondarie. Circa il 90% di tutte le cefalee primarie comprende tre gruppi di malattie: l’emicrania, la cefalea tensiva, e la cefalea autonomico-trigeminale (o cefalea a grappolo). Sono malattie benigne, non a rischio di vita. La cefalea tensiva è la forma più comune nella popolazione, mentre l’emicrania è poco frequente (<1%) e maggiormente osservata dal medico di base o in PS., a causa della disabilità che comporta. La Tabella 1 riassume le principali caratteristiche delle tre forme di cefalea. L’emicrania si associa a fattori scatenanti (Tabella 2). Le cefalee secondarie (Tabella 3) sono correlate a una causa sottostante, spesso di estrema gravità,a rischio immediato di vita : compito del medico è identificare rapidamente questi pazienti, prioritariamente tramite un’accurata anamnesi e un attento esame fisico.

VALUTAZIONE
Due sono le tappe fondamentali: 1) Escludere patologie gravi, causa di cefalea secondaria; 2) Definire il tipo di cefalea primaria, tenendo in considerazione il possibile sovrapporsi di sintomi tra emicrania e cefalea di tipo tensivo, e tra emicrania e alcune cause di cefalea di natura vascolare (seni venosi). Nei casi incerti e non urgenti, utile un diario, con descrizione precisa dei sintomi, frequenza, potenziali fattori scatenanti, stato generale causato dalla cefalea.
Una accurata anamnesi è di guida anche per focalizzare l’esame fisico e la scelta di ulteriori accertamenti diagnostici. Essa comprende: età di insorgenza; presenza o assenza di aura; frequenza-intensità-durata degli attacchi; giorni al mese con cefalea; tempo e modalità di insorgenza; tipo e irradiazione del dolore; sintomi associati; storia familiare (tumori, cefalea, epilessia); fattori precipitanti o allevianti; variazione del dolore con la posizione; effetto dell’attività fisica; rapporto con alimenti o alcol; farmaci in uso; alterazioni della vista; associazione con traumi recenti anche lievi; cambiamenti del sonno, peso corporeo, alimentazione; stato di salute generale; ricadute sul lavoro o disabilità; uso contraccettivi, ormoni; rapporto con ciclo mestruale; fattori ambientali.
L’esame fisico in un adulto comprende: pressione arteriosa bilaterale e frequenza cardiaca; saturazione O2; testa, capo, collo e spalle: ispezione (occhi in particolare: anisocoria, ptosi palpebrale), palpazione di punti dolorosi (arteria temporale), pulsazioni abnormi, linfonodi, masse; ascoltazione soffi al collo. Esame neurologico: stato mentale, nervi cranici, es. otoscopico; fundus; simmetria motoria; riflessi; coordinazione movimenti; sensibilità; segni meningei (Kernig, Brudzinski); alzarsi dalla sedia senza appoggi; deambulazione: normale, sulle punte dei piedi, sui talloni; test di Romberg
COME PROCEDERE
- Segni di allarme (alto rischio), in possibile cefalea secondaria emergenti dall’anamnesi e dall’esame fisico (tabella 4)

Emergenti dall’anamnesi:
1) Insorgenza improvvisa di cefalea intensa: massima intensità da pochi secondi, a meno di un minuto; chiamata “a rombo di tuono”, perché esplosiva e inattesa. Richiede immediato intervento, perché possibile precursore di emorragia subaracnoidea o simili patologie gravi (sindrome da vasocostrizione cerebrale reversibile, dissecazione dell’a. carotide o vertebrale, trombosi dei seni venosi, apoplessia ipofisaria, glaucoma acuto da chiusura angolare, aneurisma cerebrale non rotto, cisti colloide del terzo ventricolo, emergenze ipertensive). Diagnosi differenziale: con emicrania: insorgenza graduale, in crescendo; con cefalea trigeminale: unilaterale, segni autonomici. Tuttavia, cause gravi di cefalea possono avere insorgenza graduale: meningite erpetica, tumore o ascesso cerebrale, encefalopatia ipertensiva, ipertensione endocranica. Ancora: cause gravi possono presentarsi con sintomi atipici, nel tempo e nelle caratteristiche.
2) Sintomi sistemici compresa la febbre: escludere focolai di infezioni extracranici (seni paranasali, denti, mastoide, faringe, orecchio interno: cause di meningite o ascessi intracranici); arterite a cellule giganti (si associa ad astenia, perdita di peso, claudicatio mandibolare, sintomi visivi)
3) Stato mentale alterato o convulsioni: da causa potenzialmente grave intracranica (emorragia subaracnoidea, meningite).
4) Cefalea a rapida insorgenza a seguito di sforzo fisico, (attività sessuale, tosse, starnuto): possibile dissecazione carotide, vasocostrizione cerebrale reversibile, emorragia intracranica
5) Età oltre 50 anni, in crescendo, o nuova insorgenza di cefalea, o modifica di cefalea cronica: rischio di patologie gravi (tumori, masse intracraniche, arterite); eccesso di farmaci
6) HIV e immunosoppressione: cefalea suggestiva di patologia intracranica (toxoplasmosi, ictus, ascesso cerebrale, meningite, neoplasie)
7) Disturbi visivi, dolore oculare: escludere glaucoma acuto da chiusura angolare (associato a dolore oculare), arterite a cellule giganti, ipertensione intracranica idiopatica
8) Gravidanza e puerperio: oltre a frequente cefalea primaria, considerare cause secondarie: pre-eclampsia; trombosi dei seni venosi; ipotensione intracranica spontanea (da stiramento della dura madre durante la spinta del parto)
9) Farmaci: anticoagulanti (warfarin, DOACS) e FANS, compresa aspirina: rischio di emorragia intracranica; gli analgesici possono mascherare sintomi gravi. In tutti i pazienti in terapia anticoagulante e con trauma cerebrale anche minimo è sempre indicata diagnostica per immagini. Considerare altri fattori di rischio nella decisione diagnostica: età, ipertensione, grado di anticoagulazione, precedente ictus, lesioni vascolari note
11) Traumi cranici (ematoma subdurale: anche dopo settimane), manipolazioni chiropratiche, esposizione a tossici (monossido di carbonio)
10) Droghe: rischio di stroke, emorragia intracerebrale (cocaina, anfetamine, agenti simpaticomimetici). Con droghe endovena: rischio di l’ascesso cerebrale, anche in assenza di febbre.
Emergenti dall’esame fisico
1) Alterazione dei segni vitali: febbre da infezione intracranica (meningite, encefalite, ascesso cerebrale, empiema subdurale; da causa batterica, virale, fungina); da infezione sistemica (batterica, virale, HIV); da altre cause (apoplessia ipofisaria, rinosinusite, emorragia subaracnoidea, tumori del SNC)
2).Segni di apparente stato tossico: torpore, rallentamento psichico, stato mentale alterato, ipoperfusione cerebrale, pallore, febbre, sudorazione, sintomi di compromissione sistemica, o di infezione con secondaria compromissione cerebrale
3) Alterato stato di coscienza: confusione, ottundimento, stato mentale alterato, comportamento strano, insolito: probabilità di meningite, encefalite, emorragia subaracnoidea, o ipertensione endocranica per lesioni occupanti spazio. Segni non presenti nella cefalea benigna
4) Segni neurologici: alterazioni neurologiche all’esame fisico sono il segno clinico più suggestivo di patologia intracranica. Può essere accennato: lieve asimmetria pupillare, tendenza alla pronazione unilaterale, deficit di campo visivo; o manifesto: perdita di visione unilaterale, atassia, convulsioni)
5) Meningismo: suggerisce meningite o emorragia subaracnoidea. Può essere appena accennato
6) Segni oftalmologici :edema papillare (da aumento della pressione endocranica, da neoplasia); ridotta o perdita della visione (compromissione vascolare da arterite o dissecazione carotidea); edema corneale (da glaucoma acuto); riduzione del campo visivo (da compromissione del nervo ottico, il chiasma con apoplessia ipofisartia); o compromissione della corteccia occipitale
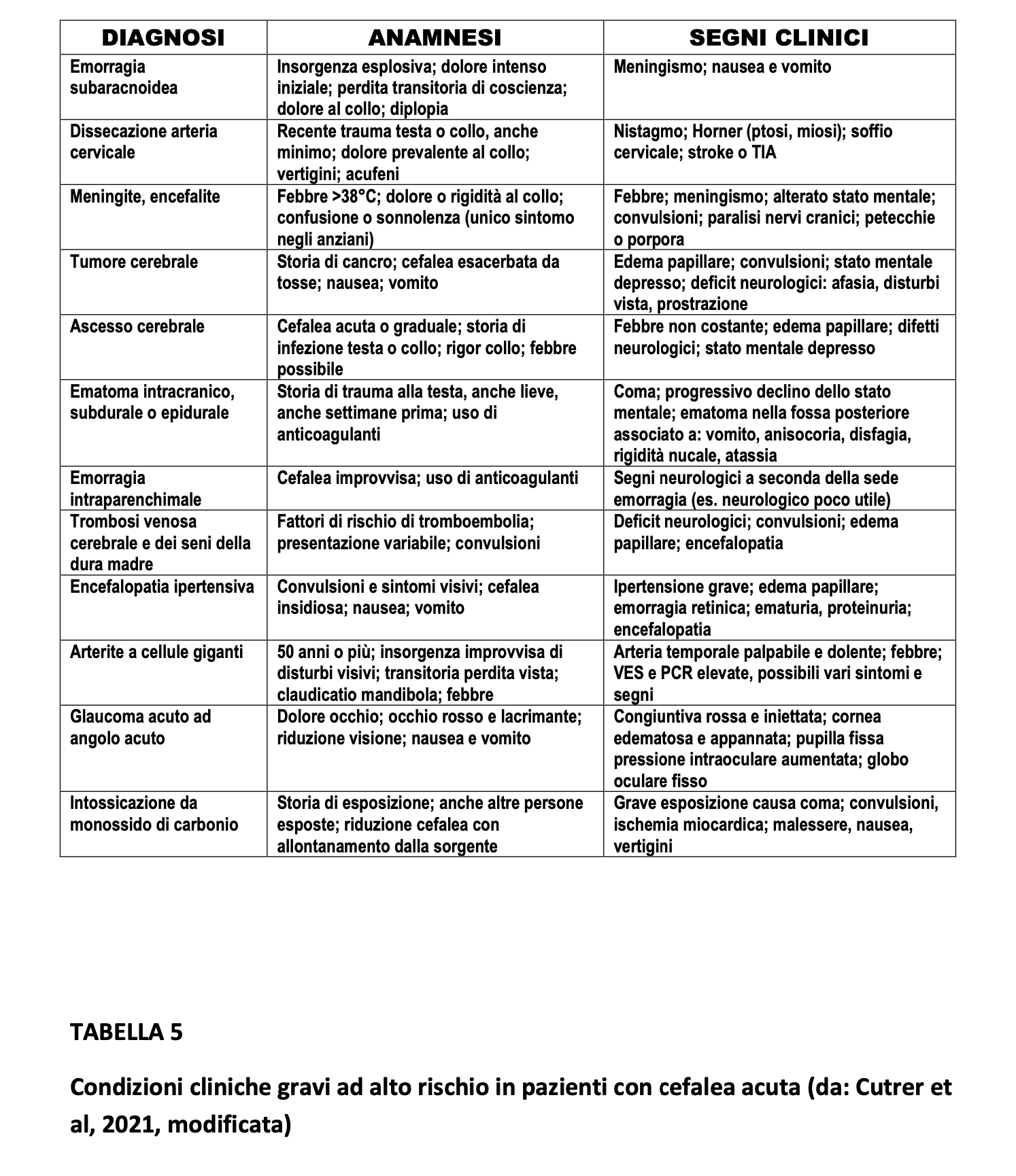
- Condizioni cliniche gravi (alto rischio) in pazienti con cefalea acuta (Tabella 5)
- Condizioni cliniche comuni
I pazienti con sintomo dominante di cefalea , ma in assenza di fattori di rischio suggestivi di immediato o imminente pericolo di vita, richiedono pronta valutazione sia in struttura ospedaliera (PS), o in ambulatorio. Le caratteristiche anamnestiche e dell’esame clinico sono di guida per una valutazione che consenta una diagnosi appropriata e decisioni diagnostiche e terapeutiche adeguate. Fattori specifici da considerare sono:
- Cefalea di nuova o recente insorgenza: l’assenza di attacchi simili di cefalea in passato suggerisce un possibile forma secondaria ad alto rischio. Indicata RM senza e con contrasto, in particolare nei pazienti con età superiore a 50 anni, in paziente con precedente tumore, in pazienti con febbre o con malattia di Lyme e negli immnodepressi.
- Pazienti anziani: sono a maggior rischio di cefalea secondaria, quale: arterite a cellule giganti, ematoma sottodurale acuto o cronico, herpes zoster acuto e nevralgia posterpetica, tumori cerebrali. Possibili anche forme di cefalea primaria: nevralgia trigemino, emicrania, cefalea ipnica, cefalea da tosse
- Traumi cranici anche di lieve entità
- Sinusite acuta o cronica
- Cefalea cronica: sindrome clinica riferita a varie forme di cefalea primaria o secondaria. Il termine “cronico” è riferito sia alla frequenza sia alla durata della malattia, a seconda del tipo particolare di cefalea. La cefalea ricorrente cronica, in assenza di convulsioni, di variazioni di intensità, o di altri sintomi o segni neurologici, non richiede ulteriori accertamenti diagnostici. Tuttavia CT o RM sono indicate per escludere cause secondarie in pazienti con emicrania continua, nuova cefalea giornaliera persistente, cefalea a grappolo, emicrania parossisstica, attacchi di cefalea di breve durata unilaterali con nevralgia
DIAGNOSTICA
La diagnostica per immagini ha un ruolo dominante. L’uso del contrasto ev è legato al contesto operativo e all’indicazione. In situazioni di emergenza, la CT è maggiormente disponibile e di rapida esecuzione. Molte patologie gravi (emorragia intracranica, tumori) sono facilmente evidenziate con la TC, la quale è anche più sicura nei pazienti instabili, che richiedono monitoraggio e supporto vitale. Inoltre le nuove tecniche rendono minimale l’esposizione radiante (bambini, adulti). La RMN è l’esame più sensibile, è indicata nella maggioranza delle cause secondarie di cefalea, non espone a radiazioni. Quando disponibile, è la tecnica diagnostica da preferire. Per la valutazione dei vasi sanguigni, oltre alla RM o alla TC, è indicata l’angioTC o l’angioRM cerebrale e cervicale, con mdc ev.
Nei pazienti con cefalea e sospetto clinico di emorragia subaracnoidea, e quadro radiologico TC negativo, vi è indicazione urgente di puntura lombare e analisi del liquor. L’esame del liquor è anche indicato nel sospetto di infezione o infiammazione o neoplasia o nell’ipertensione intracranica idiopatica (pseudotumor cerebri)
BIBLIOGRAFIA
Classificazione Internazionale delle Cefalee. 3° Edizione. Ed Italiana a cura di V. Guidetti, L. Savi. Ed. Momento Medico SrL, 2020. The International Classification of Headache Disorders, 3rd edition (Cephalalgia 2018, 38: 1-211)
Wooton RJ et al. Evaluation of headache in adults. In: UPTODATE, Wolters Kluwer, Aug 12, 2021
Cutrer FM et al. Evaluation of the adult with nontraumatic headache in the emergency department. In: UPTODATE, Wolters Kluwer, Jun 07, 2021