Pier Roberto Dal Monte

Scenario clinico
Uomo di 55 anni, addetto ai montacarichi, che presenta da almeno venti anni una diarrea con feci morbide, talvolta semiacquosa; condizioni generali discrete, con indice di massa corporea di 24.
Solo di recente ha iniziato ad accusare una certa astenia, nonché l’occorrenza di 6-7 scariche durante il giorno - con riduzione durante il riposo notturno - in relazione alla normale alimentazione, senza che vi sia stata alcuna modificazione nella dieta.
Non dolori addominali eccetto un saltuario stimolo doloroso che precede l’urgenza della defecazione.
Gli esami generali mostrano all’emocromo Hb 14 g e GB 7000, ferritinemia nella norma, Ves 15, PCR 2.3, proteine totali nei limiti, calprotectina nelle feci normale. Non ha mai notato presenza nelle feci di sangue o muco puruloide, soltanto talora muco di tipo translucido, acquoso. La ricerca del sangue occulto è risultata ripetutamente negativa.
A seguito di tali disturbi ha consultato alcuni Colleghi anche gastroenterologi che, con qualche variazione o distinguo, hanno posto varie diagnosi, quali intolleranza al lattosio, morbo celiaco, disbiosi, malattie infiammatorie croniche - IBD.
Risultando negative le ricerche sia strumentali che biologiche eseguite a conferma delle varie ipotesi e non avendo ottenuto tangibili risultati terapeutici, si giunse alla diagnosi di colon irritabile di tipo ipercinetico, diarroico - IBS.
Di fronte ad una sintomatologia diarroica senza muco né sangue che perdura da parecchi anni in soggetto sostanzialmente in buone condizioni generali e con scarse alterazioni ematiche, si definì così il problema clinico: diarrea non particolarmente invalidante se non per la necessità di svuotare l’intestino parecchie volte al giorno con una certa impellenza, costituita da feci spesso giallastre e semiacquose (per l’accelerato transito), in assenza di sangue e con muco saltuariamente presente ma non puruloide, in un paziente con esami generali normali comprese calprotectina, ferritina e PCR, senza aumento della flora intestinale (microbiota) patologica, con negatività dei test per l’intolleranza al glutine, del Breath test al lattosio e della ricerca di parassiti e loro uova, senza alterazioni biologiche o cliniche di una sindrome da carcinoide.
Essendo questo il problema, si potevano avanzare le seguenti ipotesi diagnostiche:
1 - Colon irritabile
2 - Malattia infiammatoria cronica dell’intestino
3 - Sindrome da contaminazione batterica
4 - Celiachia
5 - Parassitosi
6 - Tumore neuroendocrino
7 - Colite microscopica
Non è stata esclusa la possibilità di un Colon irritabile o Intestinal Bowell Sybdrome o IBS, variante diarroica da ipermotilità del colon, ma considerato il termine piuttosto vago, si entra nel campo delle diagnosi per esclusione o di comodo; una diagnosi che permette sempre di lasciare la porta aperta ad altre soluzioni non esistendo, nella forma primitiva diarroica, terapie sintomatiche probanti in grado di fornire suggerimenti ex juvantibus:
L’assenza di sangue e/o muco nelle feci, così come di segni di malassorbimento non portano conferme alla diagnosi di malattia infiammatoria o IBD quali la colite ulcerosa o il m. di Crohn, esclusione confermata anche dalla normalità degli indici infiammatori o sistemici, nonché dall’assenza di calprotectina patologica, indice peraltro aspecifico in quanto presente anche nelle forme batteriche oltre che nelle primitive.
L’esistenza di una sindrome da contaminazione batterica (SIBO) è stata esclusa sia per il risultato della coprocoltura e la valutazione del microbiota, sia per il criterio ex juvantibus di mancata risposta a vari cicli di antibiotici tra cui ciprofloxacina, metronidazolo, associazione amoxicilina-acido clavulanico.
La celiachia era da escludersi per la normalità degli anticorpi anti-transglutaminasi, come l’intolleranza al lattosio valutata con il breath test.
Anche la presenza di un tumore neuroendocrino quale il carcinoide poteva essere esclusa sia per la mancanza di sintomi tipici della sindrome sia per il risultato del dosaggio del 5-IHAA, ed analogamente scartata quella di altre forme neuroendocrine addominali essendo negativa la TAC dell’addome.
Rimaneva un’ultima ipotesi, che può nascere dal sospetto di un’ incompiuta valutazione del quadro malgrado l’ausilio della colonscopia, quella della colite microscopica/collagenosica. Si tratta di malattia piuttosto rara, ma non rarissima e poco conosciuta, malattia di tipo infiammatorio con scarsa o nulla presentazione di sintomi caratteristici delle malattie infiammatorie o IBD, la quale, pur caratterizzandosi per la diarrea costante, non mostra alla colonscopia lesioni macroscopiche, ma solo alterazioni sue proprie dal punto di vista istologico.
Nel nostro caso, essendo risultati normali il clisma opaco e la colonscopia, non si ritenne utile in precedenza sottoporre il paziente a biopsia durante l’endoscopia, precludendosi così la possibilità di questa diagnosi la cui conferma è squisitamente istologica.
Quesito diagnostico: il quadro ora descritto può rientrare nell’ambito di una colite microscopica?
Per dirimere il dubbio si fa eseguire una nuova colonscopia con il quesito specifico di una possibile colite microscopica, chiedendo biopsie multiple del colon.
L’indagine endoscopica condotta sino al ceco (Fig.1) non ha evidenziato alcuna alterazione di tipo infiammatorio né neoformazioni aggettanti né sanguinamento, ma unicamente una mucosa un po' fragile.
L’indagine bioptica, eseguita su indicazione specifica in alcuni punti diversi della mucosa, ha mostrato la presenza - nella lamina propria - di un’infiltrazione costituita prevalentemente da linfociti, con scarsi i neutrofili ed eosinofili (Figg.2,3) e di un moderato aumento del tessuto connettivale.
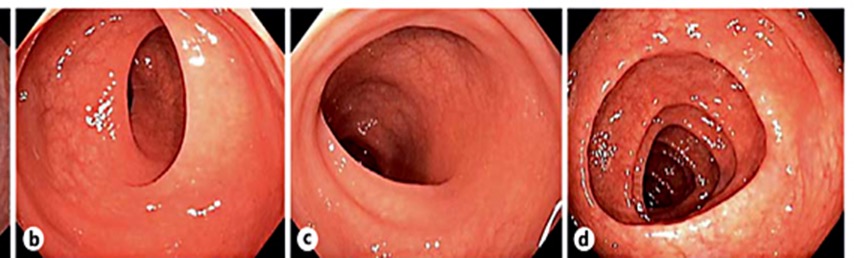
Fig.1 - Conscopia D.C. 20 marzo 1918
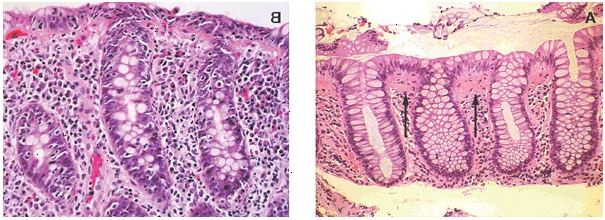
Fig. 2. 3. - Biopsia del colon. Infiltrato infiammatorio linfocitario e presenza di connettivo esuberante
Colite microscopica
L’affezione è stata descritta da Lindström nel 1976 5 in pazienti con diarrea acquosa cronica e senza altre eziologie evidenti nonostante indagini approfondite. Dall’insieme della sintomatologia di lunghissima durata, delle condizioni generali e dei reperti laboratoristici e funzionali, si conclude con l’anatomopatologo per la seguente diagnosi: Colite microscopica /collagenosica o linfocitaria/collagenosica. Dopo tale descrizione, solo negli anni ottanta si è prospettato un collegamento tra la colite microscopica e quella collagenosica, ed ancor oggi non è chiaro se si tratti di due entità separate o di un singolo disturbo 1.2.
La colite microscopica è un termine generale che comprende quindi due forme di colite idiopatica: colite linfocitaria e colite collagenosica. La colite microscopica è caratterizzata, clinicamente, da diarrea acquosa cronica o ricorrente senza sanguinamento. La mucosa del colon appare normale all'ispezione diretta mediante colonscopia.
Anche i risultati di studi radiografici compresi il clisma opaco, la tomografia computerizzata addominale e la colonscopia TAC virtuale, sono nella norma.
È necessaria un'analisi istologica dei campioni biopsiati del colon per rivelare l’infiammazione. I pazienti con colite linfocitaria lieve (con un alvo tendenzialmente diarroico, ma non così importante come nelle forme più gravi) hanno un numero aumentato di linfociti nello strato epiteliale del colon ed un aumento di cellule infiammatorie subepiteliali rispetto a soggetti sani. Il termine "colite collagena" nasce dalla presenza di collagene subepiteliale ispessito, simile a quello osservato nei pazienti con malattia del collagene. La banda di collagene colico osservata nei pazienti con colite collagena varia sostanzialmente nel suo spessore (da 7 a 100 micro-m) 4.
La colite microscopica può verificarsi in pazienti di qualsiasi età, ma in genere si presenta nella tarda - mezza età e negli anziani ed anche in questo caso la diarrea non emorragica è il sintomo predominante. Possono verificarsi anche dolore/dolenzia addominale e perdita di peso. La malattia segue un decorso cronico e imprevedibile di remissione e ricaduta, ma di solito risponde a terapie antidiarroiche e antinfiammatorie. Complicanze extracoliche gravi sono infrequenti e raramente è necessario un intervento chirurgico di colectomia per il controllo di queste 6. La colite microscopica è associata ad altri disturbi autoimmuni, in particolare la celiachia 1.
Dal punto di vista epidemiologico la colite microscopica è una riscontro relativamente comune tra i pazienti sottoposti a colonscopia ed a biopsia per valutare una diarrea cronica ricorrente. In uno studio, la colite microscopica è stata identificata nel 9,5% dei pazienti (97 su 1018) sottoposti a colonscopia a causa della presenza di diarrea e in quasi il 20% delle persone di età superiore ai 70 anni 2.6. Pertanto in ogni forma di diarrea cronica sarebbe opportuno eseguire una biopsia del colon anche quando la mucosa è perfettamente normale 8.
Quesito diagnostico: vi sono indici di laboratorio indicativi della diagnosi?
Gli esami di laboratorio, come nel nostro caso, sono scarsi e poco indicativi per una forma senza espressività macroscopica evidente e sono generalmente aspecifici, costituiti da anemia lieve, elevata velocità di eritrosedimentazione e presenza di autoanticorpi, anomalie che si riscontrano in circa la metà dei pazienti 9.10. Gli autoanticorpi includono il fattore reumatoide, gli anticorpi antinucleari e antimitocondriali, gli anticorpi anti-citoplasma dei neutrofili, gli anticorpi anti-Saccharomyces cerevisiae e gli anticorpi anti-traspeptidasi, gli anticorpi antitiroide. In rari casi, i pazienti possono presentare ipoalbuminemia secondaria ad enteropatia proteino-disperdente.
Livelli aumentati di marker infiammatori, proteina eosinofila X, mieloperossidasi e triptasi sono stati rilevati nelle feci di pazienti con colite collagena. Gli studi che hanno valutato l'escrezione fecale di calprotectina come marker di colite microscopica attiva sono conflittuali anche se in maggioranza negativi, per cui si consigliano maggiori approfondimenti con gli esami sopraindicati.
Questi dati confermerebbero una patogenesi autoimmunitaria, con un iniziale fattore scatenante che potrebbe essere ora il fumo, ora un farmaco (FANS, IPP ed altri)3.7 ora lo stesso glutine essendovi in alcuni casi rapporti di contemporaneità, suggerita anche dalla coesistenza della sindrome di Hashimoto.
Quesito terapeutico: come trattare un paziente non eleggibile ad una terapia chirurgica?
La terapia della colite microscopica è ovviamente quella antiinfiammatoria aspecifica a base di mesalazina (trattamento somministrato al paziente per lungo tempo senza alcun tangibile risultato), e quella mirata con corticosteroidi i cui risultati sono contrastanti; molti pazienti tuttavia si giovano della terapia steroidea orale sia con corticosteroidi generici o sistemici quali il metilprednisolone ed il betametazone, sia con corticosteroidi specifici ad effetto locale o diretto sulle mucose. In questo ambito è stato prodotta la formula a rilascio intestinale della budesonide, utilizzata inizialmente con buoni risultati nel morbo di Crohn intestinale e successivamente in altre forme di colite primitiva, ma soprattutto nella colite microscopica collagenosica .
Nel nostro paziente essendo la forma di lunga durata ed essendo opportuno un intervento rapidamente efficace (d’attacco) è stato consigliato di sostituire la mesalazina con il betametasone 3 mg/die, che in pochi giorni ha ridotto le scariche ad 1-2 al dì di feci formate, con il programma di passare eventualmente al programma di mantenimento con budesonide a rilascio intestinale (Entercort o Intesticort) al dosaggio di 9-6 mg/die.
Bibliografia
- Boland Karen , MRCPI, PhD and Geoffrey C. Nguyen, MD, PhD
 . Microscopic Colitis: A Review of Collagenous and Lymphocytic Colitis. Gastroenterol Hepatol (N Y). 2017 Nov; 13(11): 671–677
. Microscopic Colitis: A Review of Collagenous and Lymphocytic Colitis. Gastroenterol Hepatol (N Y). 2017 Nov; 13(11): 671–677 - Cochrane Database of Systematic Reviews. Interventions for treating lymphocytic colitis. Cochrane Systematic Review 13 July 2017 https://doi.org/10.1002/14651858.CD006096.pub4
- Ianiro G, Cammarota G, Valerio L, et al. Microscopic colitis. World J Gastroenterol 2012;18:6206–15.
- Lazenby AJ, Yardley JH, Giardiello FM, Jessurun J, Bayless TM. Lymphocytic (“microscopic”) colitis: a comparative histopathologic study with particular reference to collagenous colitis. Hum Pathol. 1989;20(1):18–28.
- Lindström CG. ‘Collagenous colitis’ with watery diarrhoea - a new entity? Pathol Eur. 1976;11(1):87–89.
- Mansoor E, Saleh MA, Cooper GS. Prevalence of eosinophilic gastroenteritis and colitis in a population-based study, from 2012 to 2017. Clin Gastroenterol Hepatol 2017;15:1733–.
- Riddell RH, Tanaka M, Mazzoleni G. Non-steroidal anti-inflammatory drugs as a possible cause of collagenous colitis: a case-control study. Gut 1992;33:683–6.
- Storr MA. Microscopic colitis: epidemiology, pathophysiology, diagnosis and current management – an update 2013. ISRN Gastroenterol 2013;2013:352718
- Westerlind H, Mellander MR, Bresso F, et al. Dense genotyping of immune-related loci identifies HLA variants associated with increased risk of collagenous colitis. Gut 2017;66:421-435.
- Westerlind H, Bonfiglio F, Mellander MR, et al. HLA associations distinguish collagenous from lymphocytic colitis. Am J Gastroenterol 2016;111:1211–3.