Fabio Mascella, Angelo Corvetta
UO Medicina Interna e Reumatologia, Ospedale ”Infermi” Rimini
Scenario clinico
Donna di 58 anni accusa da circa 6 mesi artromialgie diffuse con prevalente localizzazione alle braccia e alle gambe associate ad astenia intensa. La sintomatologia è presente durante tutto l’arco della giornata, si accentua con attività fisica e non si associa a rigidità mattutina. La paziente pertanto si reca dal medico curante illustrando i propri disturbi e riferisce che il problema le sembra sia esordita dopo circa tre mesi dalla prematura scomparsa del marito in un incidente stradale; ritiene che lo stress accusato in seguito al lutto le abbia determinato una riattivazione dell’Artrite reumatoide da cui è affetta da anni.
Il curante prescrive alcuni accertamenti ematochimici dai quali emerge: normalità dell’emocromo, degli indici di funzionalità epatica e renale; fattore reumatoide e anticorpi anticitrullina positivi ad alto titolo (come nelle precedenti valutazioni); PCR < 0,5 mg/dl .
Prescrive un breve ciclo di FANS che determina solo beneficio parziale; in seguito le consiglia di intraprendere terapia steroidea a dosaggio medio bassa e, vista la scarsa risposta clinica nuovamente ottenuta, la invia dal reumatologo che la ha in cura.
In anamnesi la paziente presenta: appendicectomia in età prescolare; due parti a termine; diagnosi di artrite reumatoide (AR) all’età di 48 anni da allora in trattamento con metotrexate e steroide a dosaggio variabile; ipertensione arteriosa.
Giunta a visita reumatologica la paziente racconta l’accaduto, riferisce che anche la terapia steroidea non ha sortito i benefici attesi ed esprime tutta la sua preoccupazione per quello che le sta accadendo; aggiunge inoltre che sono ormai due mesi che al mattino, quando si alza, le sembra di essere più stanca di quando è andata a dormire la sera precedente.
La terapia domiciliare assunta al momento della visita reumatologica è la seguente: Ramipril 5 mg ½ cp ore 8 + ½ cp ore 20, Metotrexate 15 mg/settimana, Folina 5 mg 1 cp il giorno successiva alla iniezione del Metotrexate, Deltacortene 5 mg 1 cp ore 8.
Il reumatologo pertanto descrive il problema clinico della paziente nel seguente modo:
Dolori poliarticolari con prevalente coinvolgimento di braccia e gambe associati ad astenia esorditi in paziente con pregressa diagnosi di artrite reumatoide in trattamento con metotrexate e steroide
Formula quindi alcune ipotesi diagnostiche:
1. Riacutizzazione poliarticolare della Artrite Reumatoide (AR)
2. Dolori poliarticolari e astenia secondari a Sindrome fibromialgica (SF)
3. Dolori poliarticolari di natura artrosica
Ragionando sul caso si pongono alcuni quesiti clinici e ricerca una risposta per gli stessi.
Quesiti diagnostico: La presenza di fattore reumatoide ed anticorpi anticitrullina ad alto titolo sono sufficienti a sostenere ipotesi di riacutizzazione di artrite reumatoide? L’assenza di indici di flogosi è un criterio sufficiente per escluderla
Il fattore reumatoide, gli anticorpi anti-citrullina e gli indici sistemi di flogosi (VES e PCR) rientrano fra i criteri classificativi che l’American College of Rheumatology ha definito come necessari per individuare i pazienti affetti da Artrite reumatoide (Tabella1). In particolare è possibile classificare come affetto da Artrite Reumatoide un paziente che raggiunge uno score maggiore o uguale a 6 all’analisi dei domini riportati nella tabella 1.
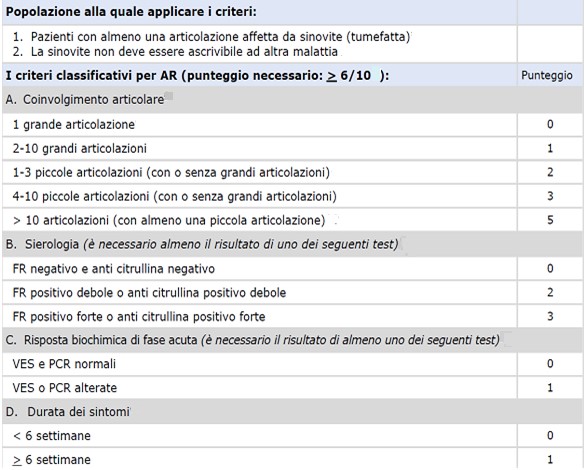
Tabella 1 - Criteri classificativi di Artrite Reumatoide ACR/EULAR 2010 [1]
La positività ad alto titolo del Fattore Reumatoide (FR) e degli anticorpi anti-citrullina (anti-CCP) sono inoltri considerati elementi prognostici negativi, cioè i pazienti che hanno un titolo anticorpale elevato tendono ad avere una forma più aggressiva di malattia[2]. Nessuno di questi parametri però, preso singolarmente o in associazione, permette di definire se un paziente con diagnosi di artrite reumatoide sia in remissione o meno; il titolo anticorpale di FR, analogamente a quello degli anti-CCP, non tende infatti ad aumentare durante le riacutizzazioni di malattia e molti pazienti con PCR negativa mantengono una significativa attività di malattia[3],[4].
In sintesi pertanto si può affermare che il fattore reumatoide e gli anticorpi anti-citrullina rappresentano elementi necessari alla formulazione della diagnosi e per stimare la prognosi di un paziente affetto da AR ma non sono parametri utili nel monitoraggio dell’attività di malattia. La PCR invece, pur mantenendo un certo ruolo in questo ambito, presenta tuttavia una sensibilità e una specificità troppo basse che non le consentono di rappresentare, quando considerata da sola, un efficiente bio-marcatore di attività di malattia.
Nella pratica clinica per definire un paziente in remissione si utilizzano infatti degli score compositi come il DAS 28, il CDAI, lo SDAI che integrano al loro interno valutazioni cliniche e laboratoristiche più complesse[5].
Il reumatologo pertanto preso atto di queste considerazioni visita la paziente e non rileva segni clinici di infiammazione articolare, né franchi segni di artrosi.
A completamento della visita esegue inoltre ecografia articolare alle spalle, mani e caviglie non rilevando segni ecografici di infiammazione articolare (ipertrofia sinoviale, versamento articolare o/e doppler positività) o artrosici.
Formula pertanto il sospetto che la paziente sia affetta da una Sindrome fibromialgica e prosegue con la risoluzione dei quesiti clinici formulati in precedenza.
Quesito diagnostico: La diagnosi di Sindrome fibromialgica richiede approfondimenti di natura strumentale?
La definizione di criteri diagnostici diffusamente e stabilmente accettati per la Sindrome fibromialgia rimane tuttora un problema irrisolto; basti pensare che l’American College of Rheumatology (ACR) ha proposto, solo nel corso dell’ultimo decennio, almeno tre revisioni di questi criteri[6],[7],[8] gli ultimi nel 2011. Recentemente però sono stati ulteriormente oggetto di revisione da parte di Wolfe et al[9]. nel 2016 (primo autore anche dei precendenti criteri dell’ACR) il quale propone che per la formulazione di una diagnosi di fibromialgia sia necessario soddisfare contemporanea i seguenti tre domini:
1. Presenza di dolore diffuso in specifiche aree e regioni del corpo
2. Presenza di sintomi clinici caratteristici della sindrome che compromettono la vita quotidiana: astenia, sonno non ristoratore, problemi cognitivi (difficoltà di concentrazione , emicrania, dolore / crampi addominali, depressione)
3. Durata della sintomatologia pari ad almeno tre mesi.
Più in dettaglio l’analisi complessiva di questi domini permette di calcolare un Indice di Severità della Sindrome fibromialgica (Fibromialgia Severity Scale; FSS) che è utilizzato sia a fini diagnostici, attraverso una loro quantificazione numerica, sia prognostici per quantificare la severità.
Questo indice incorpora infatti al suo interno due parametri fondamentali:
a) Una quantificazione del dolore artromialgico che è definito “Indice di dolore diffuso” e viene calcolato sommando le aeree corporee nelle quali il paziente ha accusato dolore nell’ultima settimana (Figura 1).
b) Una quantificazione della severità dei sintomi caratteristici della malattia definito “Indice di severità dei sintomi” accusati dal paziente nel medesimo periodo, ai quali viene attribuito un punteggio da 0 a 12 in base alla gravità degli stessi (Figura 2).
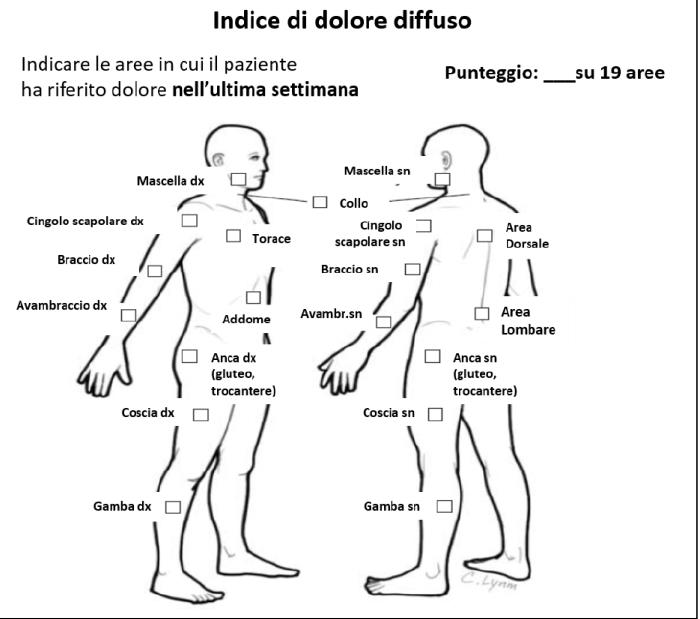
Figura 1. Aree corporee da considerare nel calcolo dell’indice di dolore diffuso (dolore accusato nell’ultima settimana)10

Figura 2. Sintomi tipici della Sindrome fibromialgica da considerare nel calcolo dell’Indice di gravità dei sintomi10
In conclusione per poter diagnosticare un paziente come affetto da sindrome Fibromialgia è necessario che venga raggiunto un punteggio di almeno 12 all’Indice di Severità della Fibromialgia con la sottolineatura però che entrambi i parametri considerati (Indice di dolore diffuso e Indice di gravità dei sintomi) raggiungano dei punteggi minimi:
Ipotesi 1: almeno 7 all’indice di diffusione del dolore e 5 all’indice di gravità dei sintomi
Ipotesi 2: almeno 4-6 all’indice di diffusione del dolore e 9 all’indice di gravità dei sintomi
Wolfe et al. sottolineano infine che la diagnosi di fibromialgia deve essere ritenuta valida indipendentemente da altre diagnosi concomitanti e che essa non esclude la presenza di altri eventuali disturbi clinicamente rilevanti che devono comunque essere sempre ricercati ed esclusi.
Il reumatologo interroga pertanto la paziente e calcola l’FSS ottenendo un punteggio pari a 20 (Score ottenuti: Indice di diffusione del dolore 12 e Indice di gravità dei sintomi 8) e conferma alla paziente che, come sospettato, in questa occasione la sintomatologia accusata non dipende dalla Artrite Reumatoide ma dalla concomitante presenza di una sindrome fibromialgica.
Quesito terapeutico: La strategia terapeutica del paziente con fibromialgia é solo medica?
La letteratura scientifica riguardo alla strategia terapeutica della sindrome fibromialgica è concorde nell’affermare che sia indispensabile un approccio strutturato in tre aree di intervento:
A. educazione del paziente;
B. trattamenti non farmacologici;
C. trattamenti farmacologici.
A . L’educazione del paziente affetto da fibromialgia deve riguardare le caratteristiche cliniche tipiche della sindrome, le tecniche di autogestione della sintomatologia, la promozione di stili di vita salutari (es. alimentazione, attività fisica), l’importanza rivestita dalla qualità del sonno e dallo stress nella percezione dei sintomi, l’importanza dell’attività fisica (vedi sotto) e dall’esistenza di associazione di pazienti e famigliari affetti da fibromialgia con i quali confrontarsi e ricevere couseling.
B. Trattamenti non farmacologici: Il beneficio di una attività aerobica regolare nella riduzione dei sintomi della fibromialgia è stato dimostrato da molti studi; in particolare una revisione sistematica del 20179 condotta su 34 studi, riguardanti 47 tipologie diverse di esercizio fisico, e un totale di 2276 soggetti, di cui 1264 arruolati in programmi di esercizio fisico, ha dimostrato che le persone arruolate in programmi di esercizio fisico a confronto con i non arruolati otteneva una riduzione significativa nella percezione del dolore.
Le evidenze sono concordi nel raccomandare programmi di esercizio fisico, sia a secco che in acqua calda (32 gradi C°), di bassa o media intensità, e comunque tali da non incrementare il dolore nella fase post-esercizio articolati in 2 o 3 sessioni alla settimana.
In letteratura sono stati considerati anche altri trattamenti non farmacologici di cui però al momento non è possibile esprimersi in maniera definitiva: agopuntura, massaggi, idroterapia, ipoterapia, meditazione, terapia cognitivo/comportamentale, terapia iperbarica[10].
C. Il trattamento farmacologico dovrebbe essere considerato come una integrazione dei trattamenti non farmacologici, ed in particolare da utilizzare solo a fronte di una refrattarietà ai soli trattamenti non farmacologici (che rimangono di prima scelta) o in presenza di sintomi che hanno un impatto rilevante sulla qualità di vita della persona (es. dolore cronico e intenso, gravi problemi nel sonno, depressione).
Le classi di farmaci studiate in letteratura per il trattamento della fibromialgia sono molteplici ma, purtroppo, l’efficacia complessiva risulta nel complesso scarsa; riportiamo in Tabella 2 una sintesi di questi principi attivi con indicazioni e rimborsabilità in Italia.
|
Classe farmacologica |
Principi attivi analizzati/ dosaggio adottato negli studi |
Efficacia dimostrata in letteratura |
Indicazione prescrivibilità in Italia |
|
|
Miorilassanti ad attività centrale |
Ciclobenzapirina 10-40 mg/die |
Debole efficacia su qualità sonno ma scarsa su dolore |
Indicazione presente ma non rimborsabile |
|
|
Anticonvulsivanti |
Pregabalin 300,450,600 mg/die |
Efficacia dimostrata su dolore Problemi di tollerabilità |
Prescrizione Off label |
|
|
Gabapentin Max 2400mg/die |
Prove di bassa qualità Non possibile esprimere giudizi |
Prescrizione Off label |
||
|
Antidepressivi |
Inibitori ricaptazione selettivi serotonina |
Citalopram/ 20-40 mg/die; Paroxetina 20-60 mg/die, Fluoxetina 20-80 mg/die |
Non efficaci su dolore e astenia |
Prescrizione Off label |
|
Inibitori ricaptazione serotonina/noradrenalina |
Duloxetina/ 120 mg/die |
Lieve efficacia su dolore, astenia, disabilità |
Prescrizione Off label |
|
|
Triciclici |
Amitriptilina 10-50 mg/die |
Lieve efficacia su dolore, sonno e astenia |
Prescrizione Off label |
|
|
FANS |
Etoricoxib 90 mg/die, Naprossene 1000 mg/die Brufen 600 mg x 4/die, Tenoxicam 20 mg/die |
Non efficaci Rapporto rischio beneficio sfavorevole |
Prescrivibile |
|
|
Paracetamolo |
Di solito considerato in associazione a tramadolo |
Studi non presenti ma generalmente utilizzato |
Prescrivibile |
|
|
Oppioidi |
Tramadolo 37,5 mg x 4/die (in associazione a paracetamolo 325 mg x 4/die) |
Efficacia dimostrata in RCT Riduzione 30% del dolore |
Prescrivibile |
|
|
Ossicodone |
Assenza di studi randomizzati di durata sufficiente |
Prescrivibile |
||
|
Cannabinoidi |
Nabilone |
Efficacia solo moderata con qualità degli studi bassa |
Prescrivibilità limitata con necessità di compilazione piano AIFA |
|
Tabella 2. Presidi farmacologici valutati in letteratura per il trattamento della sindrome fibromialgica
Quesito prognostico: La sindrome fibromialgica può determinare danni articolari o ripercussione fisiche a lungo termine?
Il dolore in corrispondenza della articolazioni, tessuti molli, muscoli, legamenti accusato dai paziente affetti da Fibromialgia non dipende dalla presenza di infiammazione periferica ma da un errata modulazione della trasmissione degli stimoli da vie nocicettive10 . Pertanto non determina danni articolari diretti. La sindrome fibromialgica ha comunque un rilevante impatto sulla qualità di vita dei pazienti che ne soffrono e si associa ad un elevato utilizzo di risorse sanitarie e ad un elevato rischio di astensione dall’attività lavorativa[11]; pertanto in accordo con la letteratura internazionale, e come già ricordato sopra, l’approccio terapeutico a questa tipologia di pazienti deve essere multidisciplinare e deve considerare tutte le problematiche che questa sindrome manifesta.
Il Reumatologo pertanto descrive alla paziente la natura dei sintomi accusati, le consiglia di attivare un programma di attività fisica dolce da eseguire almeno tre volte alla settimana e visto il contesto clinico in cui è insorta la malattia consiglia di intraprendere terapia con Duloxetina 30 mg al giorno per un settimana da incrementare a 60 mg se ben tollerata e le fissa un controllo longitudinale da eseguirsi dopo 4-6 mesi.
Bibliografia
[1] Gruppo multidisciplinare sui farmaci biologici in reumatologia Regione Emilia-Romagna. Trattamento sistemico dell’Artrite Reumatoide nell’adulto, con particolare riferimento ai farmaci biologici. Linee guida terapeutiche n.2 Aggiornamento dicembre 2018- Assessorato Cura della persona, Salute e Welfare Regione Emilia Romagna.
[2] Nielsen SF, Bojesen SE, Schnohr P, Nordestgaard BG. Elevated rheumatoid factor and long term risk of rheumatoid arthritis: a prospective cohort study. BMJ. 2012; 345:e5244.
[3] Landewé R. Barriers to effective disease activity monitoring in rheumatoid arthritis – clinical practice and implications for treat-to-target guidelines. Eur Musculoskeletal Review. 2011; 6:88-93.
[4] Sokka T, Pincus T. Erythrocyte sedimentation rate, C-reactive protein, or rheumatoid factor are normal at presentation in 35%-45% of patients with rheumatoid arthritis seen between 1980 and 2004: analyses from Finland and the United States. J Rheumatol. Jul 2009; 36:1387-90.
[5] Felson DT, Smolen JS, Wells G,et al. American college of rheumatology/Europeanleague against rheumatism provisional definition of remission in rheumatoidarthritis for clinical trials.Ann Rheum Dis2011;70:404–13.
[6] Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 Criteria for the Classification of Fibromyalgia. Report of the Multicenter Criteria Committee. Arthritis Rheum, 1990; 33(2): 160-72.
[7] Wolfe F, Clauw DJ, Fitzcharles MA, et al. The American College of Rheumatology Preliminary Diagnostic Criteria for Fibromyalgia and Measurement of Symptom Severity. Arthritis Care & Research, 2010; 62 (5): 600–610;
[8] Wolfe F, Clauw DJ, Fitzcharles MA, et al. Fibromyalgia criteria and severity scales for clinical and epidemiological studies: a modification of the ACR Preliminary Diagnostic Criteria for Fibromyalgia. J Rheumatol, 2011; 38(6): 1113-22.
[9] Wolfe F, Clauw DJ, Fitzcharles MA, et al. 2016 Revisions to the 2010/2011 fibromyalgia diagnostic criteria. Semin Arthritis Rheum, 2016; 46(3): 319-329
[10] Diagnosi e trattamento della Fibromialgia. Linee di indirizzo. Assessorato Cura della persona, Salute e Welfare Regione Emilia Romagna. Febbraio 2018
[11] Wolfe F, Ross K, Anderson J, Russell IJ, Hebert L, The prevalence and characteristics of fibromyalgia in the general population, Arthritis Rheum. 1995 Jan;38(1):19-28.